Переохлаждения
Причины и лечение гипотермии простаты
Переохлаждения
Причины и лечение гипотермии простаты
Причины и лечение гипотермии легких
Гипотермия – это патологический процесс, негативно влияющий на весь организм. Наиболее деструктивное воздействие переохлаждение оказывает на органы дыхания.
Как показывает современная медицинская статистика, в подавляющем большинстве случаев у пострадавшего от холодового воздействия диагностируют заболевания верхних дыхательных путей, однако при средней и тяжелой стадии патологии довольно часто происходит переохлаждение легких.
Каковы причины и симптомы этого процесса? Как выявить и лечить проблему? Насколько эффективны методы профилактики бронхолегочных заболеваний? Об этом и многом другом вы прочитаете в нашей статье.
Причины переохлаждения легких
Механизм и причины переохлаждения легких в контексте развития гипотермии изучены современной медициной достаточно подробно. При длительном холодовом воздействии, иммунитет человека существенно снижается, что предопределяет ослабление защитных барьеров против патогенной микрофлоры и вирусов.
Вышеописанные негативные предпосылки приводят к угнетению работы реснитчатого эпителия и старту воспалительного процесса в указанной локализации, особенно при средних или тяжелых степенях переохлаждения. Бактерии и вирусы, «обитающие» обычно в верхних дыхательных путях, начинают неконтролируемо размножаться и проникать глубже, поселяясь в альвеолах и бронхах.
Симптомы гипотермии легких
Симптоматика переохлаждения легких включает в себя следующие проявления:
- Повышение температуры тела. Происходит в постреактивный период переохлаждения, после того, как пострадавший прошел стадию согревания и его состояние стабилизировалось. Диапазон колеблется в достаточно широких пределах – от 38 до 40 градусов Цельсия;
 Ухудшение общего самочувствия. Сюда включают вялость, беспокойство, слабость, головную боль, ломоту в суставах, конечностях и иные проявления общей интоксикации организма;
Ухудшение общего самочувствия. Сюда включают вялость, беспокойство, слабость, головную боль, ломоту в суставах, конечностях и иные проявления общей интоксикации организма;- Учащенное дыхание. Формируется на 3-4 сутки после выраженной патологии переохлаждения дыхательных органов – вплоть до 40 вдохов и выдохов за 1 минуту;
- Кашель. На первом этапе развития патологии он сухой, спустя 3-4 суток после переохлаждения – влажный протяжный и относительно продуктивный, с выделением обильной мокроты, иногда красноватого «ржавого» оттенка;
- Легочная недостаточность. Формируется на поздних стадиях переохлаждения легких при отсутствии необходимой терапии, когда воспалительный процесс захватывает обширные локализации органа с обеих сторон. Основные проявления – сильная одышка и посинение эпителия в районе носогубного треугольника.
Исходя из вышеописанного, переохлаждение легких является частым осложнением гипотермии. Помимо вышеозначенных проявлений в реактивный период патологического процесса у пострадавшего выявляют классический набор симптомов переохлаждения.
Пневмония после переохлаждения
Пневмония или же воспаление легких в результате переохлаждения – это серьезное заболевание дыхательных путей и всей системы в целом, при котором происходят патологические процессы, затрагивающие бронхи, альвеолы и бронхиолы. Оно имеет выраженную инфекционную природу и в подавляющем большинстве случаев вызывается пневмококками либо микоплазмой – лишь в 10 процентах ситуаций возбудителями проблемы являются вирусы.
Значительная часть медицинских специалистов отождествляет заболевание и технический термин «переохлаждение легких» – по сути, второй понятие является начальной стадией первого, т.е. первичные проявления постреактивной стадии гипотермии органа полностью совпадают с клинической картиной пневмонии.
Основными факторами, предопределяющими формирование и развитие болезни, помимо снижения иммунитета в процессе переохлаждения, принято считать плохое питание, склонность к иным простудным заболеваниям, наличие хронических патологий, стрессовые ситуации, регулярное табакокурение и употребление спиртных напитков.
Особую опасность гипотермия легких несет в случае, если возбудителями воспалительного процесса стала смешанная вирусно-бактериальная инфекция, не поддающаяся отдельному лечению одними, лишь антибиотиками, либо противовирусными препаратами.
Диагностика
Комплекс диагностических мероприятий при переохлаждении легких и подозрении на пневмонию включает в себя:
- Предварительную беседу с ЛОР-специалистом или пульмонологом, который выслушает жалобы и соберет первичный анамнез;
- Внешний осмотр грудной клетки на предмет равномерности её дыхательных циклов с обеих сторон;
- Простукивание легких. Перкуссия проводится пальцами, места воспаления имеют притупленный и короткий отзвук из-за жидкого экссудата, заменившего воздух, в отличие от здоровых локализаций, где звук звонкий;
- Выслушивание долей органа. Аускультация производится при помощи стетофонедоскопа с выявлением хрипов, ослабленного или затрудненного дыхания;
- Анализы. Врач направляет пациента с предварительным диагнозом на сдачу общих анализов крови, мочи и мокроты, формирующейся в процессе откашливания;
- Инструментальное обследование. Типичные методики – рентгенография грудной клетки и бронхоскопия при необходимости.
Методы лечения гипотермии органов дыхательной системы
Процедура лечения перестуженных легких, где уже развилось воспаление, зависит от тяжести и запущенности патологии, наличия дополнительных осложнений, физиологических и возрастных особенности пациента, а также иных факторов.
Типичные процедуры лечения, включают в себя:
- Строгий постельный режим. Назначается на весь острый период развития воспаления. Верхняя часть туловища в горизонтальном положении приподнята на 10-20 градусов по отношению к остальному телу;
- Специальное питание. Включает в себя ограничение употребления жирной пищи и сладкого. В рацион дополнительно вводится жидкость (суммарное суточное употребление без учета продуктов – около 2 литров) – морсы, чай, соки, компоты;
- Индуцированный вывод мокроты. В домашних условиях это классическое отхаркивание, амбулаторно или стационарно используются специальные электроотсосы;
- Поддержка нормального микроклимата. Помещение, где находится больной, должно регулярно мыться, проветриваться и увлажняться, при необходимости используется кварцевание;
- Использование антибиотиков. Оправдано только при точном выявлении бактериального возбудителя воспалительного процесса в легких. Типичные препараты – Цефотаксим, Аугментин;
- Дополнительные мероприятия. Сюда включают приём пробиотиков, пребиотиков, иммунных модуляторов, витаминно-минеральных комплексов, физиопроцедуры (УВЧ, электрофорез, диатермия, проч.), фитотерапию, лечебную физкультуру и прочие действия по назначению и необходимости.
Осложнения и последствия
Прямыми осложнениями системного переохлаждения легких, повлекшего за собой развитие воспалительного процесса, принято считать следующие проявления:
- Плеврит – воспаление плевральных листков;
- Эмпиема плевры – скопление гноя в плевральной полости;
- Абсцесс легкого – гнойное расплавление участка органа;
- Обструктивный бронхит – осложненный воспалительный процесс в бронхах;
- Отек легких – накопление внесосудистой жидкости в органе;
- Дистресс-синдром – тяжелое расстройство дыхания;
- Острая дыхательная недостаточность – патология, осложненная выраженным дефицитом кислорода в организме;
 Гангрена легкого – омертвение и распад легочной ткани;
Гангрена легкого – омертвение и распад легочной ткани;- Масштабная деструкция органа – полное разрушение легких, приводящее к смерти пациента;
- Инфекционно-токсический шок – острая патология, вызванная накоплением в организме токсинов вирусов и бактерий;
- ДВС-синдром – диссеминированное внутрисосудистое свертывание в легких;
- Внелегочные формы патологических последствий – анемия, сепсис, перикардит, менингит, миокардит, менингоэнцефалит, эндокардит, прочее.
Профилактика переохлаждения легких
Профилактические меры не могут полностью исключить вероятность возникновения осложнений в процессе переохлаждения легких, однако существенно уменьшают риски развития воспалений и иных патологий органа после гипотермии.
Классические профилактические процедуры:
- Нормализацию схемы питания с исключение жирной и сладкой пищи, а также дополнительным введением в рацион фруктов и овощей;
- Оптимизацию суточных ритмов с достаточным выделением времени на сон и отдых. Помимо этого не стоит забивать о регулярной физической нагрузке, прогулках на свежем воздухе, закаливании, борьбе со стрессом и прочими мероприятиями, которые можно отнести к принципам здорового образа жизни;
- Отказ от вредных привычек, особенно употребления алкоголя и табакокурения;
- Дополнительный приём витаминно-минеральных комплексов при нехватке полезных микроэлементов в осенне-зимний период;
- Своевременное лечение любых острых и хронических заболеваний, регулярные профилактические осмотры у терапевта, отоларинголога, пульмонолога и прочих узких специалистов;
- Правильный выбор гардероба. Одежда и обувь должна подходить по размеру, быть теплой и выполненной из качественных натуральных материалов. Зимой, ранней весной и поздней осенью обязательны к ношению перчатки, шапка и шарф.
Виктор Системов - эксперт сайта 1Travmpunkt

 Ухудшение общего самочувствия. Сюда включают вялость, беспокойство, слабость, головную боль, ломоту в суставах, конечностях и иные проявления общей интоксикации организма;
Ухудшение общего самочувствия. Сюда включают вялость, беспокойство, слабость, головную боль, ломоту в суставах, конечностях и иные проявления общей интоксикации организма;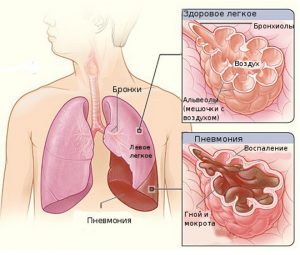 Гангрена легкого – омертвение и распад легочной ткани;
Гангрена легкого – омертвение и распад легочной ткани;